Carie ed ascessi
La carie dentaria è una malattia degenerativa dei tessuti duri del dente (smalto, dentina) su base batterica, che parte dalla superficie e procede in profondità, fino alla polpa dentale. A causarla sono i comuni microorganismi presenti nella cavità orale, principalmente quelli sotto forma di forma di placca batterica, i quali, se non sono tenuti sotto controllo attraverso le comuni pratiche di igiene orale, o nel caso di abbassamento delle difese immunitarie, riescono a dissolvere la matrice minerale e organica che costituisce il dente, creando lesioni cariose.
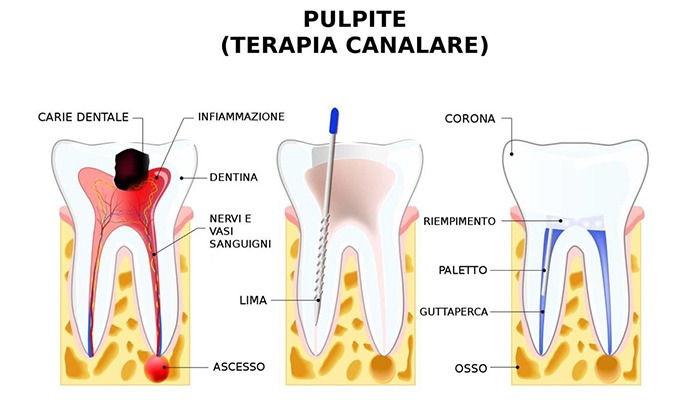
Il sintomo principale è il dolore, che compare però spesso solo quando il processo è sceso molto in profondità, interessando l’organo pulpare (pulpite). Il trattamento prevede l’asportazione del tessuto infetto e la sua sostituzione con materiale adatto (odontoiatria conservativa), e, nel caso di coinvolgimento pulpare avanzato, l’asportazione del tessuto pulpare e la sua sostituzione (endodonzia).
Si tratta di una malattia a eziologia plurifattoriale, causata essenzialmente da 4 fattori: batteri, zuccheri, fattori predisponenti, tempo. Esistono però processi o condizioni che possono alterare questi fini equilibri e slatentizzarne il potenziale patogeno: quando questo si verifica nel cavo orale, essi portano all’insorgenza della carie. La carie pertanto è una patologia infettiva per la quale, a causa del mutarsi delle condizioni, batteri normalmente non nocivi provocano dei danni.
In un dente nelle condizioni di salute normale, i batteri presenti nel cavo orale devono prima penetrare attraverso lo smalto, barriera naturale a matrice cristallina altamente mineralizzata, che in presenza di acidità può però solubilizzarsi. I batteri, nutrendosi dei residui alimentari (principalmente zuccheri) producono metaboliti a pH acido che determinano dei varchi nello smalto, che viene ad assumere un aspetto poroso: si parla in questi casi di carie superficiale, sempre asintomatica. Quando lo smalto viene totalmente oltrepassato, i batteri trovano la dentina, tessuto con maggiore contenuto organico e attraversato da canali microscopici detti tubuli. In questa fase il processo carioso può procedere più speditamente e diventare cavitato, se la matrice dentinale viene completamente distrutta. Questo spiega perché si ritrovano tipicamente cavità ampie in dentina con accessi coronali smaltei molto limitati. Nel momento in cui il processo carioso si avvicina al tessuto pulpare, batteri e prodotti tossici del processo di degradazione attraverso i tubuli dentinali possono attivare processi infiammatori, e compare la sintomatologia dolorosa vera e propria (pulpite).
Nel caso esistano difetti dello smalto dovuti a deficit nel processo di odontogenesi o, più frequentemente, quando in seguito all’abbassamento della gengiva per cause naturali (età) o patologiche (parodontopatia) si viene ad esporre la dentina radicolare direttamente all’ambiente orale, i batteri possono attaccare subito lo strato più debole del dente, portando a processi cariosi più rapidi e più difficili da curare, con frequente recidiva.
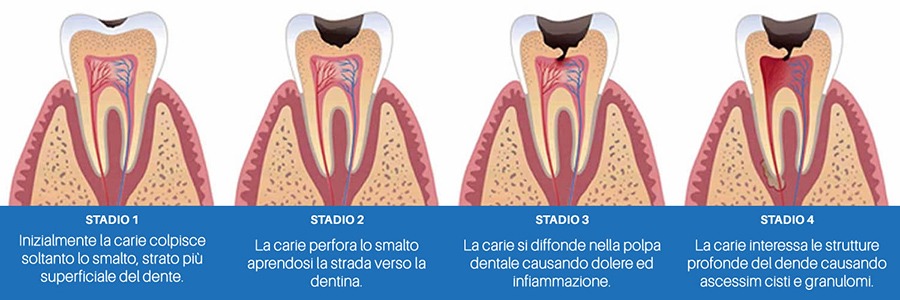
Nello stadio iniziale, quando è limitata allo smalto e agli strati superficiali della dentina la carie si presenta senza sintomi particolari, e sarà diagnosticabile solo dal medico con ispezione diretta o tramite esame radiografico. Questo comportamento asintomatico può prolungarsi a lungo, a volte per tutta la durata della malattia. Può a volte esserci sensibilità agli stimoli fisici (freddo e caldo) e chimici (zuccheri, acidi), ma questo tipo di sintomatologia è incostante, dipendente dalla posizione del dente nella bocca e della carie, e comunque è del tutto sovrapponibile alla comune sensibilità del dente sano che presenti aree di dentina cervicale esposta per processi legati all’età o ad altri tipi di patologie non cariose (erosioni, abrasioni, parodontopatia).
Tipicamente solo quando la lesione giunge in prossimità della polpa compaiono i primi sintomi della malattia. I batteri che provocano la formazione della carie producono enzimi e sostanze tossiche che si diffondono attraverso i tubuli che per mezzo degli odontoblasti sono direttamente collegati alle strutture vascolo-nervose presenti nella polpa.
Se la lesione cariosa non viene rimossa, tali sostanze tossiche continueranno a diffondersi fino a giungere all’organo della polpa. La sintomatologia a questo punto diventa viva ed assume le caratteristiche tipiche della nevralgia del trigemino della seconda o della terza branca a seconda della zona imputata. I sintomi specifici sono: dolore diffuso a tutta l’emiarcata dentaria senza possibilità di distinzione del dente dolente, dolore esacerbato dagli stimoli chimici e fisici.
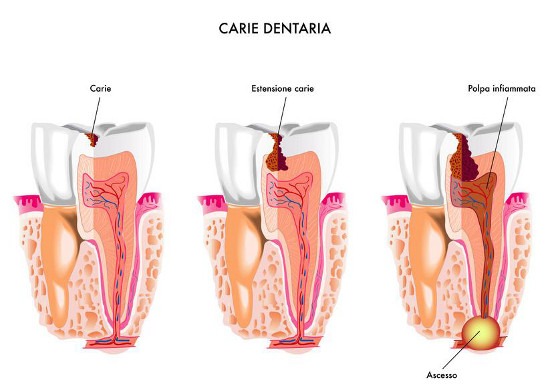
In questo stadio la polpa è in pulpite cioè ha aumentato il suo volume per dilatazione delle arterie per iperemia. Dopo questa fase che può durare da poche ore a parecchi giorni si ha spesso la scomparsa dei sintomi dolorosi in quanto la polpa, essendo contenuta in un contenitore rigido, va incontro ad ischemia, la quale provoca la necrosi della polpa ed il processo carioso diventa silente (necrosi pulpare).
Il processo infettivo a questo punto tenderà a spostarsi oltre il dente, provocando infiammazioni periapicali croniche (granuloma) o acute (parodontite apicale acuta), in cui i processi infettivi (ascessi) dall’osso tenderanno quindi a cercare un’uscita (fistolizzazione). Talvolta si giunge a questa fase senza passare per la fase di pulpite sintomatica, specialmente nei casi in cui il processo carioso abbia avuto una progressione lenta (causando una pulpite cronica a lento decorso, senza fase acuta).
In alcuni casi, soprattutto nei denti maturi (con il tempo la dentina diventa meno permeabile) e nelle persone anziane, il processo carioso può essere talmente lento da portare ad una parziale rimineralizzazione del tessuto cariato, che assume un aspetto molto scuro. Si parla di “carie secca”, una volta considerata condizione stabile, in realtà a lentissima progressione. In questi casi l’apposizione di dentina terziaria porterà ad un lento processo di necrosi asettica del tessuto pulpare per impossibilità di spazio sufficiente al corretto trofismo. Questa condizione è virtualmente asintomatica e può rimanere silente molto a lungo, e sarà rilevabile solo con l’indagine radiografica che rileverà il tipico aspetto del granuloma periapicale, oppure per la sovrainfezione del tessuto necrotico, con conseguente comparsa del quadro di parodontite apicale acuta.
Nel caso di carie asintomatiche, superficiali e non cavitate il dentista potrà applicare e/o prescrivere formulazioni di fluoro o idrossiapatite per trasformare una carie attiva in una carie secca, ossia in forma inattiva. La terapia della carie sintomatiche e/o cavitate invece, effettuata solo da un dentista abilitato, consiste nella rimozione del tessuto cariato mediante l’utilizzo di strumenti meccanici o manuali, e nell’otturazione della cavità residua con materiali diversi (dall’antiestetico amalgama d’argento ai materiali più estetici come il composito, i cementi vetroionomerici, gli intarsi in oro o ceramica), a seconda delle esigenze estetiche e funzionali.
La terapia della pulpite consiste nell’apertura della camera pulpare, nell’asportazione completa della polpa (nel caso non possa essere conservata) mediante strumentazione meccanica, ed in una disinfezione accurata (utilizzando soluzioni di ipoclorito di sodio, EDTA perossido di idrogeno), quindi l’otturazione della cavità completerà l’opera.
Nel caso di dente giovane e con pulpite in fase iniziale (scarsamente sintomatica) si può adottare una tecnica di incappucciamento vitale, usando una copertura per la polpa (principalmente con idrossido di calcio) al fine di riottenerne la guarigione salvaguardando la vitalità del dente. Questa tecnica è tuttora imprevedibile, e richiede il monitoraggio del dente nel tempo.

